Toplum kökenli pnömoni - Community-acquired pneumonia
| Toplum kökenli pnömoni | |
|---|---|
| Diğer isimler | CAP |
| Uzmanlık | Bulaşıcı hastalık |
Toplum kökenli pnömoni (CAP), Zatürre (birkaç akciğer hastalığından herhangi biri) sağlık sistemi dışındaki bir kişi tarafından kapsanan. Tersine, hastane kaynaklı pnömoni (HAP) yakın zamanda bir hastaneyi ziyaret eden veya uzun süreli bakım tesislerinde yaşayan hastalarda görülür. CAP yaygındır, her yaştan insanı etkiler ve semptomları akciğerin oksijen emici alanlarının bir sonucu olarak ortaya çıkar (alveoller ) sıvıyla doldurma. Bu akciğer fonksiyonunu engelleyerek nefes darlığı, ateş, Gögüs ağrıları ve öksürük.
En yaygın pnömoni türü olan CAP, hastalık ve ölüm nedeni Dünya çapında[kaynak belirtilmeli ]. Sebepleri arasında bakteri, virüsler, mantarlar ve parazitler.[1] CAP, semptomları değerlendirerek, fizik muayene yaparak teşhis edilir. röntgen veya tarafından balgam muayene. CAP'li hastalar bazen hastaneye yatmayı gerektirir ve öncelikle şu şekilde tedavi edilir: antibiyotikler, ateş düşürücü ve öksürük ilacı.[2] Bazı CAP biçimleri aşağıdakiler tarafından önlenebilir: aşılama[3] ve tütün ürünlerinden kaçınarak.[4]
Belirti ve bulgular
Yaygın semptomlar
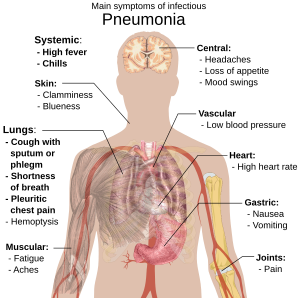
- Yeşilimsi veya sarı balgam üreten öksürük
- Terleme, titreme ve titreme eşliğinde yüksek ateş
- Keskin, bıçaklayan göğüs ağrıları
- Hızlı, sığ, genellikle ağrılı nefes alma
Daha az yaygın semptomlar
- Kan tükürme (hemoptizi )
- Migren dahil baş ağrıları
- İştah kaybı
- Aşırı yorgunluk
- Mavimsi cilt (siyanoz )
- Mide bulantısı
- Kusma
- İshal
- Eklem ağrısı (artralji )
- Kas ağrıları (kas ağrısı )
- Hızlı kalp atımı
- Baş dönmesi veya baş dönmesi
Yaşlılarda
- Yeni veya kötüleşen kafa karışıklığı
- Hipotermi
- Düşmeye neden olabilecek zayıf koordinasyon
Bebeklerde
Komplikasyonlar
CAP'ın başlıca komplikasyonları şunları içerir:
- Sepsis - Enfeksiyona karşı yaşamı tehdit eden bir reaksiyon. Sepsisin yaygın bir nedeni bakteriyel pnömoni sıklıkla enfeksiyonun sonucu streptococcus pneumoniae. Sepsisli hastalar, tansiyon takibi ve hipotansiyona karşı destek ile yoğun bakım gerektirir. Sepsis, karaciğer, böbrek ve kalp hasarına neden olabilir.
- Solunum yetmezliği - CAP hastalarında genellikle nefes darlığı destek gerektirebilir. Non-invaziv makineler (ör. iki seviyeli pozitif hava yolu basıncı ), bir trakeal tüp veya a vantilatör Kullanılabilir.
- Plevral efüzyon ve ampiyem - Akciğerdeki mikroorganizmalar, akciğerde sıvı toplanmasını tetikleyebilir. plevral boşluk veya ampiyem. Varsa plevral sıvı bir iğne ile toplandı ve incelendi. Sonuçlara bağlı olarak, sıvının tamamen boşaltılması Göğüs tüpü enfeksiyonun çoğalmasını önlemek için gerekli olabilir. Plevral boşluğa iyi nüfuz etmeyen antibiyotikler daha az etkilidir.
- Apse - Röntgende akciğerde bir boşluk olarak bir sıvı ve bakteri cebi görünebilir. Apseler, tipik aspirasyon pnömonisi genellikle bir karışım içerir anaerobik bakteri. Antibiyotikler genellikle apseleri iyileştirebilse de, bazen bir cerrah tarafından drenaj gerektirir veya radyolog.
Nedenleri
Birçok farklı mikroorganizma CAP'a neden olabilir. Bununla birlikte, en yaygın neden Streptococcus pneumoniae. Bazı insan grupları CAP'ye neden olan patojenlere daha duyarlıdır - bebekler yetişkinler kronik koşullar (gibi kronik Obstrüktif Akciğer Hastalığı ) ve yaşlılar. Alkolikler ve bağışıklık sistemi tehlikeye giren diğerlerinin CAP geliştirmesi daha olasıdır. Haemophilus influenzae veya Pneumocystis jirovecii.[6] Vakaların sadece yarısında kesin bir neden belirlenir.
Yenidoğanlar ve bebekler
Bir fetüsün doğumdan önce enfekte aspire ederek akciğer enfeksiyonu geliştirmesi mümkündür. amniyotik sıvı veya kan yoluyla bulaşan bir enfeksiyon yoluyla plasenta. Bebekler ayrıca doğumda vajinadaki kontamine sıvıyı soluyabilirler. Yenidoğanlarda TKP'ye neden olan en yaygın patojen Streptococcus agalactiae B grubu streptococcus (GBS) olarak da bilinir. GBS, doğumdan sonraki ilk haftada CAP'nin yarısından fazlasına neden olur.[7] Yenidoğan CAP'nin diğer bakteriyel nedenleri arasında Listeria monocytogenes ve çeşitli mikobakteriler. CAP'ye neden olan virüsler de anneden çocuğa geçebilir; Uçuk virüsü en yaygın olanı yaşamı tehdit eden ve adenoviridae, kabakulak ve enterovirüs zatürreye de neden olabilir. Yenidoğan TEP'in bir başka nedeni de klamidya enfeksiyonları Bu, doğumda edinilmiş olmasına rağmen iki ila dört hafta sonrasına kadar zatürreye neden olmaz. Genellikle ateşi yoktur ve karakteristik staccato öksürük ile kendini gösterir.
Daha büyük bebeklerde CAP, mikroorganizmalara artan maruziyeti yansıtır; Streptococcus pneumoniae, Escherichia coli, Klebsiella pneumoniae, Moraxella catarrhalis ve Staphylococcus aureus. Maternal kökenli frengi bebeklerde CAP'nin de bir nedenidir. Viral nedenler şunları içerir: insan solunum sinsityal virüsü (RSV), insan metapnömovirüs adenovirüs insan parainfluenza virüsleri, grip ve rinovirüs RSV, bebeklerde yaygın bir hastalık ve hastaneye yatış kaynağıdır.[8] Mantar veya parazitlerin neden olduğu CAP, genellikle sağlıklı bebeklerde görülmez.
Çocuk
Bir aydan büyük çocuklar yetişkinlerle aynı mikroorganizmalar için risk altında olma eğiliminde olsalar da, beş yaşın altındaki çocukların neden olduğu pnömoniye sahip olma olasılığı çok daha düşüktür. Mycoplasma pneumoniae, Chlamydophila pneumoniae veya Legionella pneumophila daha büyük çocuklardan. Aksine, daha büyük çocuklar ve gençlerin Mycoplasma pneumoniae ve Chlamydophila pneumoniae yetişkinlerden daha.[9]
Yetişkinler
Yetişkinlerde CAP'den tam bir mikroorganizma yelpazesi sorumludur ve belirli risk faktörleri belirli mikroorganizma gruplarının neden olduğu enfeksiyonlara daha duyarlıdır. Bu organizmalar tarafından enfeksiyon riski taşıyan kişilerin belirlenmesi, uygun tedaviye yardımcı olur. Daha az yaygın olan birçok organizma, yetişkinlerde CAP'a neden olabilir; bunlar, spesifik risk faktörlerini tanımlayarak veya daha yaygın nedenler için tedavi başarısız olduğunda belirlenebilir.
Risk faktörleri
Bazı hastaların enfeksiyon riskini artıran altta yatan bir sorunu vardır. Bazı risk faktörleri şunlardır:
- Engel - Hava yolunun bir parçası olduğunda (bronş ) alveollere yol açan tıkanma, akciğer sıvıyı ortadan kaldıramaz; bu zatürreye yol açabilir. Özellikle küçük çocuklarda tıkanmanın bir nedeni, mermer veya oyuncak gibi yabancı bir nesnenin solunmasıdır. Nesne küçük bir hava yoluna yerleşir ve akciğerin tıkalı bölgesinde pnömoni gelişir. Bir başka tıkanma nedeni de akciğer kanseri hava akışını engelleyebilecek.
- Akciğer hastalığı - Altta yatan akciğer hastalığı olan hastalarda pnömoni gelişme olasılığı daha yüksektir. Amfizem gibi hastalıklar ve sigara gibi alışkanlıklar daha sık ve daha şiddetli pnömoni nöbetleri ile sonuçlanır. Çocuklarda tekrarlayan pnömoni belirtisi olabilir kistik fibrozis veya pulmoner sekestrasyon.
- Bağışıklık sorunları - Bağışıklık yetersizliği hastalar gibi HIV / AIDS, zatürree olma olasılığı daha yüksektir. Pnömoni gelişme riskini artıran diğer bağışıklık sorunları, çocukluk çağı şiddetli bağışıklık yetersizliklerinden, örneğin Wiskott-Aldrich sendromu, daha az şiddetli yaygın değişken immün yetmezlik.[10]
Patofizyoloji
CAP semptomları, mikroorganizmaların neden olduğu akciğer enfeksiyonunun bir sonucudur ve bağışıklık sistemi enfeksiyona. Virüsler ve diğer mikroorganizmalar için enfeksiyon mekanizmaları farklıdır.
Virüsler
CAP vakalarının yüzde 20'ye kadarı virüslerle ilişkilendirilebilir.[11] En yaygın viral nedenler, influenza, parainfluenza, insan solunum sinsitiyal virüsü, insan metapneumovirüs ve adenovirüstür. Ciddi hastalığa neden olabilecek daha az yaygın virüsler şunlardır: suçiçeği, SARS, Kuş gribi ve hantavirüs.[12]
Tipik olarak, bir virüs akciğerlere su damlacıklarının solunması yoluyla girer ve hava yollarını ve alveolleri kaplayan hücreleri istila eder. Bu hücre ölümüne yol açar; hücreler virüs tarafından öldürülür veya kendini imha. Bağışıklık sistemi enfeksiyona yanıt verdiğinde daha fazla akciğer hasarı meydana gelir. Beyaz kan hücreleri, özellikle lenfositler olarak bilinen kimyasalları etkinleştirin sitokinler Bu, sıvının alveollere sızmasına neden olur. Hücre yıkımı ve sıvı dolu alveollerin kombinasyonu, oksijenin kan dolaşımına taşınmasını kesintiye uğratır. Akciğerler üzerindeki etkilerinin yanı sıra birçok virüs diğer organları da etkiler. Viral enfeksiyonlar bağışıklık sistemini zayıflatır ve vücudu bakteriyel pnömoni dahil olmak üzere bakteriyel enfeksiyonlara karşı daha duyarlı hale getirir.
Bakteriler ve mantarlar
Bakteriyel pnömoni vakalarının çoğunun nedeni Streptococcus pneumoniae, enfeksiyonlar atipik bakteri gibi Mycoplasma pneumoniae, Chlamydophila pneumoniae, ve Legionella pneumophila CAP'a da neden olabilir. Enterik gram negatif bakteriler, gibi Escherichia coli ve Klebsiella pneumoniae, tipik olarak içinde yaşayan bir bakteri grubudur. kalın bağırsak; Bu bakteriler tarafından yiyecek ve suyun kirlenmesi, zatürre salgınlarına neden olabilir. Pseudomonas aeruginosa CAP'nin nadir bir nedeni olan tedavi edilmesi zor bir bakteridir.
Bakteriler ve mantarlar akciğerlere tipik olarak su damlacıklarının solunmasıyla girer, ancak bir enfeksiyon varsa kan dolaşımıyla akciğere ulaşabilirler. Alveollerde bakteri ve mantarlar, gözenekleri birbirine bağlayarak hücreler ve bitişik alveoller arasındaki boşluklara girerler. Bağışıklık sistemi serbest bırakarak yanıt verir nötrofil granülositler, mikroorganizmalara, akciğerlere saldırmaktan sorumlu beyaz kan hücreleri. Nötrofiller yutmak ve mikroorganizmaları öldürerek tüm bağışıklık sistemini harekete geçiren sitokinleri serbest bırakır. Bu yanıt ateş, titreme ve yorgunluğa, CAP'nin yaygın semptomlarına neden olur. Çevreleyen kan damarlarından sızan nötrofiller, bakteriler ve sıvılar alveolleri doldurarak oksijen taşınmasını bozar. Bakteriler akciğerden kan dolaşımına geçerek septik şok (beyin, böbrek ve kalbe zarar veren çok düşük kan basıncı).
Parazitler
Çeşitli parazitler, genellikle vücuda deri yoluyla girerek veya yutularak akciğerleri etkileyebilir. Daha sonra, hücre yıkımı ve bağışıklık tepkisinin kombinasyonunun oksijen taşınmasını bozduğu kan yoluyla akciğerlere giderler.
Teşhis
CAP semptomları olan hastalar değerlendirme gerektirir. Zatürree teşhisi, belirli bir test temelinde değil, klinik olarak yapılır.[13] Değerlendirme, bir sağlık kuruluşu tarafından yapılan fiziksel muayeneyle başlar ve ateşi, artmış solunum hızı (taşipne ), düşük kan basıncı (hipotansiyon ), hızlı kalp atış hızı (taşikardi ) ve kandaki oksijen miktarındaki değişiklikler. Palpe etme göğüs genişledikçe ve dokunma donuk, rezonans olmayan alanları tanımlamak için göğüs duvarı sertliği ve sıvıyı, CAP belirtilerini belirleyebilir. Akciğerleri stetoskopla dinlemek (oskültasyon ) CAP ile ilişkili işaretleri de ortaya çıkarabilir. Normal nefes seslerinin olmaması veya çıtırtı sıvı konsolidasyonunu gösterebilir. Dokunsal fremitus olarak bilinen konuşma sırasında artan göğüs titreşimi ve oskültasyon sırasında artan fısıltılı konuşma hacmi de sıvının varlığını gösterebilir.[14]
CAP'nin nedenini birkaç test belirleyebilir. Kan kültürleri kan dolaşımındaki bakteri veya mantarları izole edebilir. Balgam Gram boyama ve kültür aynı zamanda nedensel mikroorganizmayı da ortaya çıkarabilir. Ağır vakalarda, bronkoskopi kültür için sıvı toplayabilir. Yaygın olmayan bir mikroorganizmadan şüpheleniliyorsa, idrar tahlili gibi özel testler yapılabilir.
Göğüs röntgeni ve X-ışını bilgisayarlı tomografi (CT) aşağıdaki alanları ortaya çıkarabilir: opaklık (beyaz olarak görülür), konsolidasyonu gösterir.[13] CAP her zaman röntgende görülmez, çünkü bazen hastalık başlangıç aşamasındadır veya akciğerin röntgende açıkça görülemeyen bir kısmını içerir. Bazı durumlarda, göğüs BT, röntgenlerde görülmeyen pnömoniyi ortaya çıkarabilir. Ancak, konjestif kalp yetmezliği veya diğer akciğer hasarı türleri röntgende CAP'yi taklit edebilir.[15]
Değerlendirme sırasında pnömoni belirtileri tespit edildiğinde, CAP teşhisini desteklemek için göğüs röntgenleri ve bulaşıcı mikroorganizmalar için kan ve balgam incelemesi yapılabilir. Kullanılan teşhis araçları, hastalığın ciddiyetine, yerel uygulamalara ve ilgili endişelere bağlı olacaktır. komplikasyonlar enfeksiyonun. CAP'li tüm hastaların kan oksijenleri, nabız oksimetresi. Bazı durumlarda, arteryel kan gazı kandaki oksijen miktarını belirlemek için analiz gerekebilir. Bir tam kan sayımı (CBC) fazladan ortaya çıkabilir Beyaz kan hücreleri, enfeksiyonu gösterir.
Önleme
CAP, riskini artıran altta yatan hastalıkları tedavi ederek önlenebilir. sigara bırakma ve tarafından aşılama. Karşı aşılama haemophilus influenzae ve streptococcus pneumoniae yaşamın ilk yılında çocukluk çağı OTP'ye karşı koruyucu olmuştur. Karşı bir aşı streptococcus pneumoniae 65 yaş üstü sağlıklı bireyler ve KOAH'lı tüm yetişkinler için önerilir, kalp yetmezliği, şeker hastalığı, siroz, alkolizm, Beyin omurilik sıvısı sızıntılar veya sahip olan splenektomi. Beş veya on yıl sonra yeniden aşılama gerekebilir.[16]
Aşılanan hastalar streptococcus pneumoniaesağlık çalışanları, huzurevi sakinleri ve hamile kadınlara her yıl aşı yapılmalıdır. grip.[17] Bir salgın sırasında, aşağıdaki gibi ilaçlar amantadin, Rimantadin, Zanamivir ve Oseltamivir influenzayı önlediği kanıtlanmıştır.[18]
Tedavi


CAP, enfekte mikroorganizmayı öldüren bir antibiyotik ile tedavi edilir; tedavi aynı zamanda komplikasyonları yönetmeyi de amaçlar. Sebep olan mikroorganizma tanımlanamazsa, ki bu genellikle böyledir, laboratuvar en etkili antibiyotiği belirler; Bu birkaç gün sürebilir.
Sağlık uzmanları, ilk antibiyotiği seçerken bir kişinin çeşitli organizmalar için risk faktörlerini dikkate alır. Tedavi ortamına ek önem verilir; çoğu hasta oral ilaçla tedavi edilirken, diğerleri hastaneye yatırılmalıdır. damar içi tedavi veya yoğun bakım Mevcut tedavi kılavuzları, amoksisilin gibi bir beta laktam ve azitromisin veya klaritromisin gibi bir makrolid veya kinolon, gibi levofloksasin. Doksisiklin İngiltere'de atipik bakteriler için tercih edilen antibiyotiktir, çünkü clostridium difficile kolit Hastane hastalarında artan kullanımla bağlantılı olarak klaritromisin.
Yenidoğan
CAP'li yenidoğan bebeklerin çoğu hastaneye kaldırılır ve IV. ampisilin ve antibiyotik Yaygın nedensel ajanları tedavi etmek için en az on gün streptococcus agalactiae, listeria monocytogenes ve escherichia coli. Tedavi etmek Uçuk virüsü, IV asiklovir 21 gün süreyle uygulanır.
Çocuk
Çocuklarda CAP tedavisi, çocuğun yaşına ve hastalığın ciddiyetine bağlıdır. Beş yaşın altındaki çocuklar genellikle atipik bakteriler için tedavi edilmez. Hastaneye yatış gerekli değilse, yedi günlük bir kurs amoksisilin genellikle reçete edilir eş trimaksazol penisiline alerji olduğunda alternatif olarak.[19] Yeni antibiyotiklerin etkinliğini doğrulamak için daha fazla çalışmaya ihtiyaç vardır.[19] Artışla ilaca dirençli Streptococcus pneumoniae gibi antibiyotikler sefpodoksim daha popüler hale gelebilir.[20] Hastanede yatan çocuklar intravenöz ampisilin, seftriakson veya sefotaksim ve son zamanlarda yapılan bir çalışma, üç günlük bir antibiyotik kürünün, çocuklarda çoğu hafif-orta CAP için yeterli göründüğünü bulmuştur.[21]
Yetişkinler
2001 yılında Amerikan Toraks Derneği, çalışmasının üzerine çizim ingiliz ve Kanada Toraks Dernekleri, hastaları ortak organizmalara göre dört kategoriye ayırarak yetişkin CAP yönetimi için kılavuzlar oluşturdu:[22]
- Risk faktörleri olmayan sağlıklı ayakta tedavi gören hastalar: Bu grup (en büyüğü), DRSP için risk faktörleri olmayan, başka şekilde sağlıklı hastalardan oluşur, enterik gram negatif bakteriler, psödomonas veya CAP'nin diğer, daha az yaygın nedenleri. Birincil mikroorganizmalar virüsler, atipik bakteriler, penisiline duyarlıdır streptococcus pneumoniae ve haemophilus influenzae. Önerilen ilaçlar makrolid antibiyotiklerdir, örneğin azitromisin veya klaritromisin, yedi için[23] on güne kadar. Bu antibiyotiklerin daha kısa bir seyri araştırılmıştır, ancak tavsiyelerde bulunmak için yeterli kanıt yoktur.[24]
- Altta yatan hastalığı veya risk faktörleri olan ayakta tedavi gören hastalar: Bu grubun hastaneye kaldırılması gerekmese de, amfizem veya kalp yetmezliği gibi altta yatan sağlık sorunları vardır veya DRSP veya enterik gram-negatif bakteriler riski altındadır. Aşağıdakilere karşı aktif bir kinolon ile tedavi edilebilirler. streptococcus pneumoniae (gibi levofloksasin ) veya a β-laktam antibiyotik (gibi sefpodoksim, sefuroksim, amoksisilin veya amoksisilin / klavulanik asit ) ve bir makrolid antibiyotik, örneğin azitromisin veya klaritromisin, yedi ila on gün arasında.[25]
- Risksiz hastanede yatan hastalar psödomonas: Bu grup intravenöz antibiyotik gerektirir ve kinolon streptococcus pneumoniae (gibi levofloksasin ), bir β-laktam antibiyotik (sefotaksim, seftriakson gibi, ampisilin / sulbaktam veya yüksek doz ampisilin artı bir makrolid antibiyotik (örn. azitromisin veya klaritromisin ) yedi ila on gün boyunca.
- Yoğun bakım hastaları risk altında Pseudomonas aeruginosa: Bu hastalar, ortadan kaldırılması zor bu bakteriyi hedef alan antibiyotiklere ihtiyaç duyarlar. Bir rejim, intravenöz antipsödomonal beta-laktamdır. cefepime, imipenem, meropenem veya piperasilin / tazobaktam artı bir IV antipseudomonal florokinolon, örneğin levofloksasin. Bir diğeri, sefepim, imipenem, meropenem veya piperasilin / tazobaktam gibi bir IV antipseudomonal beta-laktam, artı bir aminoglikoziddir. antibiyotik veya tobramisin artı bir makrolid (azitromisin gibi) veya psödomonal olmayan bir florokinolon, örneğin siprofloksasin.
Hafif-orta CAP için, daha kısa antibiyotik kürleri (3-7 gün) yeterli görünmektedir.[21]
CAP'li bazı hastalar, antimikrobiyal tedaviye rağmen yüksek ölüm riski altında olacaktır. Bunun önemli bir nedeni, konağın abartılı inflamatuar tepkisidir. Bir yandan enfeksiyonu kontrol etmekle diğer yandan diğer dokulara verilen zararı en aza indirmek arasında bir gerilim vardır. Son zamanlarda yapılan bazı araştırmalar, akciğerde ve kalp gibi diğer etkilenen organlarda meydana gelen hasarı azaltmak için bağışıklık yanıtını düzenleyebilen immünomodülatör tedaviye odaklanmaktadır. Bu ajanların kanıtları rutin kullanımlarıyla sonuçlanmasa da, potansiyel faydaları umut vericidir.[26]
Hastanede yatış
Bazı CAP hastaları yoğun bakım gerektirir. klinik tahmin kuralları benzeri pnömoni şiddet indeksi ve CURB-65 hastaneye yatıp yatmama kararına rehberlik etmek.[27] Hastaneye yatış ihtiyacını artıran faktörler şunları içerir:
- 65 yaş üstü
- Altta yatan kronik hastalıklar
- Solunum hızı dakikada 30'dan fazla
- Sistolik tansiyon 90'dan az mmHg
- Kalp atış hızı dakikada 125'ten fazla
- Sıcaklık 35'in altında veya 40 ° C'nin üzerinde
- Bilinç bulanıklığı, konfüzyon
- Akciğer dışında enfeksiyon kanıtı
Hastaneye yatışı gösteren laboratuvar sonuçları şunları içerir:
- 60 mm Hg'den az arteriyel oksijen gerilimi
- Karbon dioksit 50 mmHg üzeri veya pH oda havasını solurken 7,35'in altında
- Hematokrit yüzde 30'un altında
- Kreatinin 1,2 mg / dl'nin üzerinde veya kan üre nitrojen 20 mg / dl'nin üzerinde
- 4 × 10 ^ 9 / L'nin altında veya 30 × 10 ^ 9 / L'nin üzerinde beyaz kan hücresi sayımı
- 1 x 10 ^ 9 / L'nin altındaki nötrofil sayısı
Hastaneye yatışı gösteren röntgen bulguları şunları içerir:
- Birden fazla lobun tutulumu akciğer
- Boşluğun varlığı
- Plevral efüzyon
Prognoz
CAP ayakta hasta ölüm oranı yüzde birden azdır, ateş tipik olarak tedavinin ilk iki günü içinde yanıt verir ve diğer semptomlar ilk hafta azalır. Bununla birlikte, X ışınları en az bir ay boyunca anormal kalabilir. Hastanede yatan hastaların ortalama ölüm oranı yüzde 12, kan dolaşımı enfeksiyonu olan veya yoğun bakıma ihtiyaç duyan hastalar için bu oran yüzde 40'a yükseliyor.[28] Mortaliteyi artıran faktörler hastaneye yatışı gösteren faktörlerle aynıdır.
CAP tedaviye yanıt vermediğinde, bu daha önce bilinmeyen bir sağlık sorununu, bir tedavi komplikasyonunu, nedensel organizma için uygun olmayan antibiyotikleri, daha önce şüphelenilmeyen bir mikroorganizmayı (örneğin tüberküloz ) veya CAP'yi taklit eden bir koşul (ör. granülom polianjit ile). Ek testler şunları içerir: X-ışını bilgisayarlı tomografi, bronkoskopi veya akciğer biyopsi.
Epidemiyoloji
CAP dünya çapında yaygındır ve tüm yaş gruplarında önemli bir ölüm nedenidir. Çocuklarda ölümlerin çoğu (yılda iki milyondan fazla) yenidoğan döneminde meydana gelir. Göre Dünya Sağlık Örgütü tahmin, yenidoğan ölümlerinin üçte biri pnömoniden kaynaklanıyor.[29] Mortalite yaşla birlikte geç yetişkinliğe kadar azalır, yaşlılar TEP riski ve buna bağlı ölüm oranıyla karşı karşıya kalır.
Kış aylarında yılın diğer zamanlarına göre daha fazla CAP vakası meydana gelir. CAP erkeklerde kadınlardan daha yaygındır ve siyahlarda Kafkasyalılardan daha yaygındır.[30] Altta yatan hastalıkları olan hastalar (örneğin Alzheimer hastalığı, kistik fibrozis KOAH, tütün içmek, alkolizm veya bağışıklık sistemi sorunları ) pnömoni geliştirme riski artar.[31]
Ayrıca bakınız
Referanslar
- ^ "Pnömoni Nedenleri - Mayo Clinic". www.mayoclinic.org. Alındı 2015-05-18.
- ^ "Zatürree Tedavileri ve ilaçlar - Mayo Clinic". www.mayoclinic.org. Alındı 2015-05-18.
- ^ José, Ricardo J .; Kahverengi Jeremy S. (2017). "Yetişkin pnömokok aşısı". Pulmoner Tıpta Güncel Görüş. 23 (3): 225–230. doi:10.1097 / MCP.0000000000000369. PMID 28198725.
- ^ "Pnömoni Önleme - Mayo Clinic". www.mayoclinic.org. Alındı 2015-05-18.
- ^ Metlay JP, Schulz R, Li YH, vd. (Temmuz 1997). "Toplum kökenli pnömoni hastalarında başvuru sırasında semptomlara yaşın etkisi". İç Hastalıkları Arşivleri. 157 (13): 1453–9. doi:10.1001 / archinte.157.13.1453. PMID 9224224.
- ^ "Zatürree nedir? Zatürreye ne sebep olur?". Alındı 2015-05-18.
- ^ Webber S, Wilkinson AR, Lindsell D, Hope PL, Dobson SR, Isaacs D (Şubat 1990). "Neonatal pnömoni". Çocukluk çağında hastalık Arşivler. 65 (2): 207–11. doi:10.1136 / adc.65.2.207. PMC 1792235. PMID 2107797.
- ^ Abzug MJ, Beam AC, Gyorkos EA, Levin MJ (Aralık 1990). "Yaşamın ilk ayında viral pnömoni". Pediatrik Enfeksiyon Hastalıkları Dergisi. 9 (12): 881–5. doi:10.1097/00006454-199012000-00005. PMID 2177540.
- ^ Wubbel L, Muniz L, Ahmed A, vd. (Şubat 1999). "Ayaktan çocuklarda toplum kökenli pnömoninin etiyolojisi ve tedavisi". Pediatrik Enfeksiyon Hastalıkları Dergisi. 18 (2): 98–104. doi:10.1097/00006454-199902000-00004. PMID 10048679.
- ^ Mundy LM, Auwaerter PG, Oldach D, vd. (Ekim 1995). "Toplum kökenli pnömoni: bağışıklık durumunun etkisi". Amerikan Solunum ve Yoğun Bakım Tıbbı Dergisi. 152 (4 Pt 1): 1309–15. doi:10.1164 / ajrccm.152.4.7551387. PMID 7551387.
- ^ Mandell, L (2006). Solunum yolu enfeksiyonları. CRC Basın. s. 338.
- ^ de Roux A, Marcos MA, Garcia E, vd. (Nisan 2004). "Bağışıklığı baskılanmamış yetişkinlerde viral toplum kaynaklı pnömoni". Göğüs. 125 (4): 1343–51. doi:10.1378 / göğüs.125.4.1343. PMID 15078744.
- ^ a b Mandell, L. A .; Wunderink, R. G .; Anzueto, A .; Bartlett, J. G .; Campbell, G. D .; Dean, N. C .; Dowell, S. F .; Dosya, T. M .; Musher, D. M .; Niederman, M. S .; Torres, A .; Whitney, C.G. (2007-03-01). "Amerika Bulaşıcı Hastalıklar Derneği / Amerikan Toraks Derneği Yetişkinlerde Toplumdan Edinilmiş Pnömoni Tedavisine İlişkin Mutabakat Kılavuz İlkeleri". Klinik Bulaşıcı Hastalıklar. Oxford University Press (OUP). 44 (Ek 2): S27 – S72. doi:10.1086/511159. ISSN 1058-4838. PMID 17278083.
- ^ Metlay JP, Kapoor WN, Fine MJ (Kasım 1997). "Bu hastada toplum kökenli pnömoni var mı? Öykü ve fizik muayene ile pnömoni teşhisi". JAMA. 278 (17): 1440–5. doi:10.1001 / jama.278.17.1440. PMID 9356004.
- ^ Syrjälä H, Broas M, Suramo I, Ojala A, Lähde S (Ağustos 1998). "Toplum kökenli pnömoni teşhisi için yüksek çözünürlüklü bilgisayarlı tomografi". Klinik Bulaşıcı Hastalıklar. 27 (2): 358–63. doi:10.1086/514675. PMID 9709887.
- ^ Butler JC, Breiman RF, Campbell JF, Lipman HB, Broome CV, Facklam RR (Ekim 1993). "Pnömokokal polisakkarit aşı etkinliği. Güncel tavsiyelerin bir değerlendirmesi". JAMA. 270 (15): 1826–31. doi:10.1001 / jama.270.15.1826. PMID 8411526.
- ^ Hastalık Kontrol ve Önleme Merkezleri (Nisan 1999). "Gripten korunma ve kontrol: Aşılama Uygulamaları Danışma Komitesi'nin (ACIP) önerileri". MMWR Tavsiye Temsilcisi. 48 (RR – 4): 1–28. PMID 10366138.
- ^ Hayden FG, Atmar RL, Schilling M, vd. (Ekim 1999). "Seçici oral nöraminidaz inhibitörü oseltamivirin influenzayı önlemek için kullanımı". New England Tıp Dergisi. 341 (18): 1336–43. doi:10.1056 / NEJM199910283411802. PMID 10536125.
- ^ a b Lodha, R; Kabra, SK; Pandey, RM (4 Haziran 2013). "Çocuklarda toplum kökenli zatürre için antibiyotikler". Sistematik İncelemelerin Cochrane Veritabanı (6): CD004874. doi:10.1002 / 14651858.CD004874.pub4. PMC 7017636. PMID 23733365.
- ^ Bradley JS (Haziran 2002). "Artan antibiyotik direnci ve konjuge aşı çağında toplumdan edinilmiş pediatrik pnömoninin yönetimi". Pediatrik Enfeksiyon Hastalıkları Dergisi. 21 (6): 592–8, tartışma 613–4. doi:10.1097/00006454-200206000-00035. PMID 12182396.
- ^ a b Dimopoulos G, Matthaiou DK, Karageorgopoulos DE, Grammatikos AP, Athanassa Z, Falagas ME (2008). "Toplum kökenli pnömoni için kısa ve uzun süreli antibakteriyel tedavi: bir meta-analiz". İlaçlar. 68 (13): 1841–54. doi:10.2165/00003495-200868130-00004. PMID 18729535.
- ^ Niederman MS, Mandell LA, Anzueto A, vd. (Haziran 2001). "Toplum kökenli pnömoni olan yetişkinlerin yönetimi için kılavuzlar. Tanı, ciddiyet değerlendirmesi, antimikrobiyal tedavi ve önleme". Amerikan Solunum ve Yoğun Bakım Tıbbı Dergisi. 163 (7): 1730–54. doi:10.1164 / ajrccm.163.7.at1010. PMID 11401897.
- ^ Li JZ, Winston LG, Moore DH, Bent S (Eylül 2007). "Toplum kökenli pnömoni için kısa süreli antibiyotik rejimlerinin etkinliği: bir meta-analiz". Amerikan Tıp Dergisi. 120 (9): 783–90. doi:10.1016 / j.amjmed.2007.04.023. PMID 17765048.
- ^ López-Alcalde, Jesús; Rodriguez-Barrientos, Ricardo; Redondo-Sánchez, Jesús; Muñoz-Gutiérrez, Javier; Molero Garcia, José María; Rodríguez-Fernández, Carmen; Heras-Mosteiro, Julio; Marin-Cañada, Jaime; Casanova-Colominas, Jose; Azcoaga-Lorenzo, Amaya; Hernandez Santiago, Virginia; Gómez-García, Manuel (6 Eylül 2018). "Adolesan ve yetişkin ayakta tedavi gören hastalarda toplum kökenli pnömoni için aynı antibiyotiğin kısa süreli ve uzun süreli tedavisi". Sistematik İncelemelerin Cochrane Veritabanı. doi:10.1002 / 14651858.CD009070.pub2. hdl:10023/18430.
- ^ Vardakas KZ, Siempos II, Grammatikos A, Athanassa Z, Korbila IP, Falagas ME (Aralık 2008). "Toplum kökenli pnömoninin tedavisi için solunum florokinolonları: randomize kontrollü çalışmaların bir meta-analizi". CMAJ. 179 (12): 1269–77. doi:10.1503 / cmaj.080358. PMC 2585120. PMID 19047608.
- ^ Woods DR, José RJ. Toplum kökenli pnömonide immünomodülatör tedavi için güncel ve ortaya çıkan kanıtlar. Ann Res Hosp 2017; 1:33 http://arh.amegroups.com/article/view/3806
- ^ Fine MJ, Auble TE, Yealy DM, vd. (Ocak 1997). "Toplum kökenli pnömoni olan düşük riskli hastaları belirlemek için bir tahmin kuralı". New England Tıp Dergisi. 336 (4): 243–50. doi:10.1056 / NEJM199701233360402. PMID 8995086.
- ^ Woodhead MA, Macfarlane JT, McCracken JS, Rose DH, Finch RG (Mart 1987). "Toplumda pnömoninin etiyolojisi ve sonucunun ileriye dönük incelenmesi". Lancet. 1 (8534): 671–4. doi:10.1016 / S0140-6736 (87) 90430-2. PMID 2882091.
- ^ Garenne M, Ronsmans C, Campbell H (1992). "Gelişmekte olan ülkelerde 5 yaşın altındaki çocuklarda akut solunum yolu enfeksiyonlarından ölümlerin büyüklüğü". Dünya Sağlık İstatistikleri Üç Aylık. 45 (2–3): 180–91. PMID 1462653.
- ^ Ramirez, Julio A; Wiemken, Timothy L; Peyrani, Paula; Arnold, Forest W; Kelley, Robert; Mattingly, William A; Nakamatsu, Raul; Pena, Senen; Guinn, Brian E (2017/07/28). "Amerika Birleşik Devletleri'nde Zatürree Hastanesine Yatan Yetişkinler: İnsidans, Epidemiyoloji ve Mortalite". Klinik Bulaşıcı Hastalıklar. 65 (11): 1806–1812. doi:10.1093 / cid / cix647. ISSN 1058-4838. PMID 29020164.
- ^ Almirall J, Bolíbar I, Balanzó X, González CA (Şubat 1999). "Yetişkinlerde toplum kökenli pnömoni için risk faktörleri: popülasyon tabanlı bir vaka kontrol çalışması". Avrupa Solunum Dergisi. 13 (2): 349–55. doi:10.1183/09031936.99.13234999. PMID 10065680.
- Mandell LA, Wunderink RG, Anzueto A, ve diğerleri. (Mart 2007). "Amerika Bulaşıcı Hastalıklar Derneği / Amerikan Toraks Derneği, yetişkinlerde toplum kökenli pnömoni yönetimine ilişkin fikir birliği kılavuzları". Klinik Bulaşıcı Hastalıklar. 44 (Ek 2): S27–72. doi:10.1086/511159. PMID 17278083.
